消化科系
醫療項目SERVICE
內視鏡黏膜下層剝離術
台北院區 資深主治醫師 謝子鈺
消化系腫瘤
惡性腫瘤已蟬聯多年國人十大死因的榜首,其中大腸癌是惡性腫瘤死亡率的第三位,胃癌,食道癌則分別佔據了第八與第九順位,消化道癌症儼然已是影響國人健康最主要的癌症,要能有較好的預後,貴在早期診斷,早期治療。
進階內視鏡的診斷與治療
近年來內視鏡診斷的進步包括了窄頻內視鏡(narrow band image, NBI)技術的普及,配合上放大內視鏡(magnifying endoscopy)與染色內視鏡(chrmonendoscopy),將過往不易發現的早期病灶可以提早偵測出來. 近年來的研究顯示,早期消化道腫瘤若局限於黏膜下層時,就鮮少有淋巴結或遠端的轉移,也因此若可在早期將消化道惡性腫瘤細胞徹底切除乾淨,癌細胞將無法有再發之機會。
隨著科技的日新月異,我們對消化道腫瘤的治療也愈來愈進步,在古早的年代如果消化系統有惡性腫瘤,手術治療意味著要開腸剖肚,在身上留下長長的一條手術疤痕,隨後腹腔鏡手術的發展,使外科手術得以大幅減少身體表面的傷口,加速患者復原的時間.近年來因內視鏡診斷與治療技術的進步,讓早期發現的消化道惡性腫瘤得以用內視鏡手術(內視鏡黏膜下層剝離術)移除,進而保留大部分身體正常構造,特別對年齡大,合併有嚴重心肺問題或其他嚴重之內科疾病患者,提供了另一種相當可靠的治療方法.淺白的說,內視鏡黏膜下層剝離術就是不會在身體表面留下傷口的內視鏡手術,可大幅減少病患術後的疼痛,保留大部分身體正常組織,大幅加速患者的復原。
內視鏡黏膜下層剝離術的適應症
消化道(包含食道,胃,十二指腸,大腸)的癌前病變(包含黏膜異生,腺瘤),早期的消化道癌症(包含食道癌,胃癌,十二指腸癌,大腸癌),大腸扁平瘜肉,大腸側方擴散性腫瘤,食道黏膜下腫瘤,胃黏膜下腫瘤等,均是內視鏡黏膜下層剝離術的適應症。
值得注意的是,對於早期的消化道癌症的病灶,若經內視鏡黏膜下層剝離術取下的組織,經病理化驗後發現若惡性腫瘤侵犯黏膜下層的深度過深,或惡性腫瘤屬於分化不良 (poorly differentiated),或惡性腫瘤有侵犯黏膜下層的微細血管或淋巴管等情況,則日後淋巴轉移或遠端轉移的風險將增高,應追加傳統外科手術治療。
內視鏡黏膜下層剝離術的步驟
內視鏡黏膜下層剝離術切除的步驟,我們可以藉由下列的圖示1來說明:
- 正常的消化道從內到外分成三層,如圖示分別是黏膜層(淺橘色),黏膜下層(藍色),肌肉層(紅色),
- 如果惡性的消化道腫瘤(深橘色)侵犯的不是很深(經醫師內視鏡評估腫瘤侵犯侷限在淺處藍色的黏膜下層),則患者適合接受內視鏡手術(內視鏡黏膜下層剝離術)
- 我們先將病灶用內視鏡電刀標示出範圍,然後將高分子量的溶液注射至黏膜下層(藍色)
- 隨後我們利用內視鏡電刀,將黏膜下層逐次的剝離,最後將病灶完整的移除
圖示1:
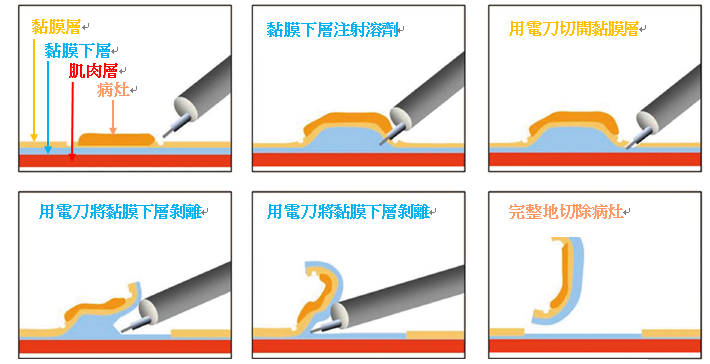
圖片來源: World J Gastrointet Endosc. 2012; 4(10): 438-447
下列圖示2為一例早期胃癌患者接受內視鏡黏膜下層剝離術的影像
圖示2:
(a)早期胃癌位於胃賁門處
%E6%97%A9%E6%9C%9F%E8%83%83%E7%99%8C%E4%BD%8D%E6%96%BC%E8%83%83%E8%B3%81%E9%96%80%E8%99%95.png)
(b)用內視鏡電刀標示病灶範圍
%E7%94%A8%E5%85%A7%E8%A6%96%E9%8F%A1%E9%9B%BB%E5%88%80%E6%A8%99%E7%A4%BA%E7%97%85%E7%81%B6%E7%AF%84%E5%9C%8D.png)
(c)用內視鏡電刀做黏膜下層剝離
%E7%94%A8%E5%85%A7%E8%A6%96%E9%8F%A1%E9%9B%BB%E5%88%80%E5%81%9A%E9%BB%8F%E8%86%9C%E4%B8%8B%E5%B1%A4%E5%89%9D%E9%9B%A2.png)
(d)完整移除病灶
%E5%AE%8C%E6%95%B4%E7%A7%BB%E9%99%A4%E7%97%85%E7%81%B6.png)
內視鏡黏膜下層剝離術的術後照護
根據過往文獻的統計, 0.5-1%的患者有術中或延遲性的消化道穿孔,約1%~5% 的患者有延遲性的出血,這些有併發症的患者,大部份可予以保守治療痊癒,少數嚴重的患者需施行外科手術。
本院經內視鏡黏膜下層剝離術術後的患者,將予以禁食24小時以觀察是傷口是否有延遲性的出血,24小時後將可飲用流質食物,再逐步進展至軟質食物,一般來說,患者可在術後2至3天順利出院。